
コンテンツ
子宮内膜症は、子宮内膜と呼ばれる子宮の内層が子宮の外で成長し、多くの場合、卵管、卵巣、および骨盤壁まで広がる状態です。子宮内膜症に罹患している女性のほぼ半数が慢性骨盤痛を患う一方で、約70%が生理中の痛み(月経困難症)になります。不妊症も一般的であり、この状態の女性の2人に1人に影響を及ぼします。現在、子宮内膜症の正確な原因は誰にもわかりません。遺伝学、環境、ライフスタイルが大きな役割を果たすと考えられています。子宮内膜症を発症する可能性を高める可能性のある特定の危険因子もありますが、それらは変更できない傾向があります(年齢や家族歴など)。
定期的に運動して一般的に最適な健康状態を維持する以外に、個人のリスクを減らすために何ができるかは不明です。そうすることで、症状の重症度や頻度の原因となる高いエストロゲンレベルを減らすことができます。
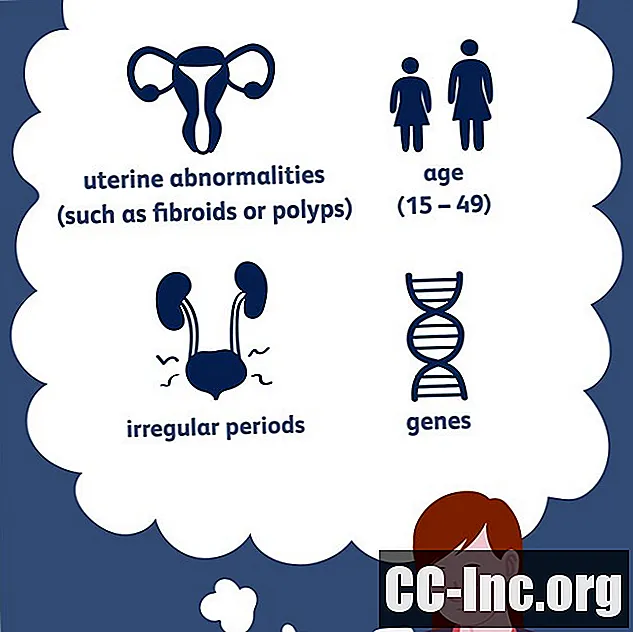
一般的な原因
2016年の調査によると ランセット、世界中で1000万人以上の女性が子宮内膜症の影響を受けていると考えられています。これは30代と40代の女性で最も一般的ですが、10歳までの少女に影響を与える可能性があります。
理論
子宮内膜症の原因は正確には明らかではありませんが、子宮内膜症が発生する理由と、一部の女性が罹患し、他の女性が罹患しない理由を説明しようとする理論がいくつかあります。
逆行性月経
おそらく最も古い仮説は逆行性月経の理論でしょう。これは、女性の月経流出物からの細胞や組織の一部が、卵管を通って腹腔内(腹部臓器を含む腹腔内の空間)に逆流する可能性があることを示唆しています。
これが起こった場合、細胞はそれ自体を移植し、子宮からの子宮内膜組織がその外側への侵入を開始できる「アンカー」を確立すると考えられています。しかし、子宮内膜症は思春期前の少女で発症する可能性があるため、逆行性月経では子宮内膜症の発生を完全に説明することはできません。
帰納理論
別の理論は、特定のホルモンまたは免疫因子が不注意に腹膜の特定の細胞(腹腔の内層)を子宮内膜細胞に変換する可能性があることを提案しています。
と呼ばれる 帰納理論、 仮説は、ヒヒの腹膜に子宮組織が移植されて子宮内膜症を誘発したという動物研究によって支持されています。後に組織を評価したところ、子宮内膜症で自然に発生する子宮内膜病変とは生物学的に異なっていることがわかりました。
理論は、思春期前の女の子が子宮内膜症を発症する理由、および子宮内膜症の特定の症例が脳、肺、皮膚などの遠隔臓器に影響を与える理由をより適切に説明する可能性があります。どの因子または因子の組み合わせ(ホルモン、自己免疫など)はまだ不明です疾患、毒素など)は子宮内膜誘導の「トリガー」として機能する可能性があります。
胚細胞理論
胚細胞変換理論と呼ばれる別の理論は、エストロゲンが未分化の胚細胞(まだ分化していない胚の細胞)を思春期の間に子宮内膜細胞に誤って変換する可能性があることを示唆しています。
理論によれば、発生中の女性の生殖管(ミュラー管と呼ばれる)の残存胚細胞は、出生後も持続し、エストロゲンの影響下で子宮内膜症に誘導される可能性があります。これは、思春期が通常8歳から14歳の女の子で始まることを考えると、一部の若い女の子が子宮内膜症になる理由を説明している可能性があります。
理論が不十分なのは、子宮内膜症が女性の生殖管の外で発症する場合です。一部の科学者は、取り除かれた子宮内膜細胞がリンパ系によって体の離れた部分に輸送されたときに、リンパ腫や転移性癌と同じように起こると考えています。
遺伝学
ほとんどの科学者は、遺伝学が子宮内膜症の発症に大きな役割を果たすことに同意しています。統計だけでもこれを裏付ける証拠を提供します。
オーストリアの研究によると、子宮内膜症の第一度近親者(母親や姉妹など)がいる場合、女性の子宮内膜症のリスクは7〜10倍高くなります。
子宮内膜症の二度または三度の近親者がいる場合でも、リスクが高まる可能性があります。
遺伝学は遺伝子の継承を超えて、ホルモン生産に影響を与えることによって間接的に貢献するかもしれません。子宮内膜症は通常、持続的に上昇するエストロゲンレベルの存在下で発生します。アロマターゼ過剰症候群(AEX)は、高エストロゲン産生が特定の遺伝的変異に関連している極端な例です。
子宮内膜症は、1つではなく複数の遺伝子変異によって引き起こされると考えられています。それらは、体細胞変異(受胎後に発生し、継承できない)、生殖細胞変異(子孫に渡される)、またはその2つの組み合わせである可能性があります。
科学者たちは子宮内膜症に密接に関連している多くの遺伝子変異を特定しました。
- 7p15.2、子宮の発達に影響を与える
- GREB1 / FN1、エストロゲン産生の調節に役立ちます
- MUC16、子宮の保護粘液層を形成する責任
- CDKN2BAS、子宮内膜症に関連すると考えられている腫瘍抑制遺伝子を調節する
- VEZT、腫瘍抑制遺伝子の作成に役立ちます
- WNT4、女性の生殖管の発達に不可欠です
これらの初期の発見にもかかわらず、子宮内膜症のリスクを確実に特定または予測できる遺伝子検査またはゲノム検査はまだありません。
ゲノム検査が明らかにすることその他の危険因子
家族性リスクを超えて、子宮内膜症の女性に典型的に見られる他の多くの特徴があります。これらのリスクのすべて(またはそれらのいずれか)は、子宮内膜症の発症に必要ではありません。しかし、子宮内膜症の人がこれらの危険因子の1つまたはいくつかを持っていることは驚くべきことではありません。
年齢
子宮内膜症は、通常15歳から49歳の間の生殖年齢の女性に影響を及ぼします。子宮内膜症は、通常、少女の最初の期間の前に発症することがありますが、通常、月経の開始から数年後に発症します(初経)。
ほとんどの症例は、25歳から35歳の間で特定されます。つまり、多くの女性が妊娠しようとしている人生の時間です。そのような女性の多くでは、不妊症が子宮内膜症の最初の明白な兆候である可能性があります(または、医師の診察を強制するものです)。
推定では、不妊治療を受けている女性の20〜50%が子宮内膜症であると2010年の 生殖補助と遺伝学のジャーナル。
重量
低ボディマス指数(BMI)は、子宮内膜症の発症の主要な危険因子と長い間考えられてきました。 (これは、高いBMIが疾患リスクの一因となる多くの健康障害とは対照的です。)
11件の臨床試験を含む2017年のレビューによると、子宮内膜症のリスクは31%減少しましたBMIが40を超える(肥満と定義されている)女性では、通常の体重の女性よりも(BMIが18.5〜22.4)太りすぎの女性と比較しても、肥満の女性は子宮内膜症の全体的なリスクが低かった。
月経の特徴
子宮内膜症の女性で一般的に経験される特定の月経周期の特徴があります:
- 12歳より前の期間の開始
- 月経周期が短く、一般に27日未満
- 7日以上続く重い期間の経験
- 高齢で更年期障害を経験する
あなたがエストロゲンにさらされている時間が長いほど(月経を早く始めるか遅く終わるか)、子宮内膜症のリスクが高くなります。
同じことが月経症状の重症度にも当てはまり、これは一般的に高エストロゲンレベルで発生します。
子宮の異常
子宮の異常は、逆行性月経を促進することにより子宮内膜症のリスクを高める可能性があります。これらには、子宮の位置を変えたり、月経の流れを妨げたりする状態が含まれます。例は次のとおりです。
- 子宮筋腫
- 子宮ポリープ
- 子宮が前方ではなく子宮頸部で後方に湾曲する逆行性子宮(傾斜子宮とも呼ばれます)
- 潜在性月経を含む先天性子宮奇形(月経は発生するが先天性閉塞のために見えない)
- 月経中に膣が異常におよび/または過度に収縮する非同期性膣収縮
妊娠の特徴
妊娠したことがない女性は子宮内膜症のリスクが高くなります。これが子宮内膜症のリスク要因にすぎないのか、それとも不妊症の結果であり、この疾患を持つ女性のほぼ2人に1人が影響するのかは不明です。
反対に、妊娠と母乳育児は子宮内膜症のリスクの低下に関連しています。それらは、月経期間の欠如(産後無月経)を延長することによってそれを行い、それによりエストロゲンおよび他のホルモン(オキシトシンやゴナドトロピン放出など)を低下させます子宮内膜症の症状に関連するホルモン)。
一般的な考えに反して、妊娠は子宮内膜症を「治癒」しません。一時的な緩和は得られますが(特に母乳育児と組み合わせた場合)、根本的な子宮内膜の異常増殖を根絶することはできません。
場合によっては、子宮内膜症は閉経の開始とともに完全になくなることがあります(エストロゲンを服用している場合を除く)。
腹部外科
帝王切開(C切片)や子宮摘出術のような腹部手術は、子宮内膜組織を置換することがあります。免疫系によって破壊されない残りの組織は、子宮の外に埋め込まれ、子宮内膜症を引き起こす可能性があります。
スウェーデンの2013年の分析では、最初の子供と一緒にC字型セクションがあった女性は、膣から出産した女性よりも子宮内膜症と診断される可能性が80%高いと結論付けられました。
2つ以上のCセクションの後、リスクは見られませんでした。
環境
子宮内膜症の発症におけるライフスタイルの役割は、想像しているほどではありません。これにより、変更できる変更可能な要素がほとんどないため、リスクの軽減がさらに困難になります。
体内のエストロゲンのレベルを下げることで、可能性を減らすことができるかもしれません。これは、家族歴、多発性月経、または潜在性月経を含む子宮内膜症の既知の危険因子がある場合に特に当てはまります。
ワシントンD.C.の女性の健康局は、エストロゲンレベルの低下と正常化に役立つ次の手順を推奨しています。
- 定期的に、理想的には週に4時間以上運動します。
- アルコールの摂取量を1日1杯以下に減らします。
- カフェインを減らし、理想的には1日1杯以下のカフェイン入りの飲み物にしましょう。
- 錠剤、パッチ、膣内リングなどの低用量エストロゲン避妊について医師に相談してください。