
コンテンツ
前立腺がんを示す可能性のある前立腺特異抗原(PSA)検査の上昇や直腸指診の異常がある場合、医師は前立腺生検を勧めることがあります。スクリーニング検査で問題があることが示唆される場合もありますが、前立腺がんの診断を行い、疾患の進行度を判断するには、前立腺生検が必要です。この手順では、組織のサンプルを採取するために、針を前立腺に挿入します(最も一般的には直腸から)。これは、ランダムに、またはイメージングのガイダンスを使用して行うことができます。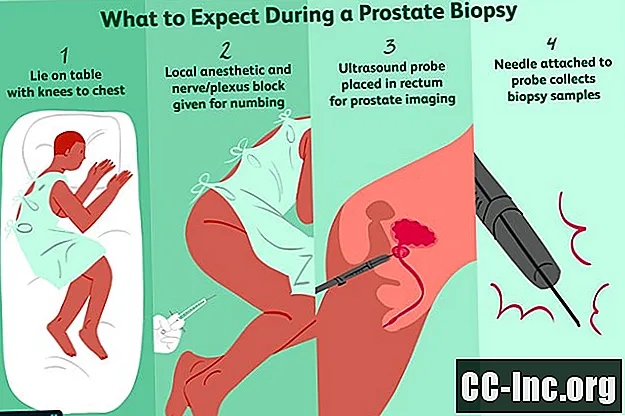
テストの目的
前立腺特異抗原(PSA)検査および/または直腸指診が異常である場合、医師は、前立腺組織を観察し、前立腺がんの実際の証拠を探すために、前立腺生検に進む必要があります。スクリーニング検査は示唆的ですが、決定的ではありません。生検はまた、治療の方向性を定めるのに役立ちます。
このテストを行う理由は次のとおりです。
- 高架PSAテスト
- しこりなどの直腸指診の異常
- 経直腸的超音波(TRUS)の異常
- 以前の前立腺生検が陰性であるが、PSA検査が上昇したままの場合
前立腺生検は、病気の進行を調べるために、既知の前立腺がんの男性にも行われることがあります。
タイプ
前立腺生検は、使用される方法と生検が行われる部位の両方で異なります。
過去には、 ランダム12コア生検より一般的に行われました。この手順では、前立腺のランダムな12領域からサンプルを採取します。
対象を絞った生検による画像検査より一般的になり、感度が高くなり、合併症が少なくなります(ただし、費用がかかります)。これらの手順では、まず、直腸超音波(TRUS)、マルチパラメトリックMRI、またはMRI-TRUS融合(直腸超音波とmpMRIの組み合わせ)を使用して異常な領域を検出し、これらの異常な領域を選択的に生検します。
最も一般的な生検は 経直腸生検の針が直腸を介して前立腺に導入されます。
別のオプションは 経会陰、陰嚢と直腸の間を切開し、生検針をこの領域から前立腺に挿入します。医師が前立腺の前部の癌に疑いがある場合、または男性が以前に直腸手術を受けたことがある場合は、経会陰アプローチが必要になることがあります。
あまり一般的ではありませんが、 経尿道 膀胱鏡検査中に尿道から生検針が前立腺に挿入されるアプローチが使用される場合があります。
制限事項
多くの医学的検査と同様に、前立腺生検は偽陰性(がんが存在していても正常な結果)と偽陽性(がんが存在しないにもかかわらずがんが存在することを示唆する結果)の両方を持つ可能性があります。
偽陰性に関しては、前立腺生検では前立腺癌の約20%が見落とされます。幸いにも、ほとんどの前立腺癌はゆっくりと成長しており、PSAが上昇したままの場合は、生検を繰り返すことがしばしば推奨されます。 MRI /対象を絞った生検は結果の精度を高め、見落とす癌を減らすことができると考えられていますが、これは比較的新しい手法であるため、その使用に関連した学習曲線があります。
誤検知の問題は、近年、大きな議論と論争につながっています。偽陽性(過剰診断)は過剰治療につながる可能性があり、男性は何の利益もなく困難な副作用にさらされます。特に、ランダムな生検では、無害なグリーソン6腫瘍が頻繁に過剰診断されると考えられています(以下を参照)。
代替案
多くの男性は、生検の代わりにスキャンを使用できるかどうか疑問に思っています。現在、マルチパラメトリックMRI(およびいくつかの酵素検査)は、行われる不要な生検の数を減らすのに役立つ可能性がありますが、両方の生検が依然として必要です病気を診断し、その積極性を決定する。
リスクと禁忌
他の医学的検査と同様に、前立腺生検には潜在的なリスクがあり、検査を実施すべきではない理由があります。
潜在的なリスク
前立腺生検のリスクの一部は、特定の個人にとって他の人よりも懸念される可能性があるため、必ず医師と相談してください。
- 排尿困難: 一部の男性は、処置後に尿を排出することが困難またはできない場合があり、腫れが下がるまで(通常2〜3日)カテーテルが必要になる場合があります。
- 直腸出血: 直腸出血が過剰で、手術などの治療が必要な場合があります。
- 感染: 局所または体全体の感染症(敗血症)が発生する可能性があり、前立腺生検後30日間の入院の約75%を占めており、合併症のために入院する最も一般的な原因となっています。 MRI /標的生検(採取するサンプルが少ないため)ですが、現時点では、前立腺生検に関連する感染が増加しています。
- MRI /標的生検では、まれなリスクがあります 腎性全身性線維症-使用される造影剤(ガドリニウム)により、皮膚や臓器に影響を与えるまれな、時には致命的な病気ですが、そのリスクは主に腎機能が非常に悪い男性の懸念です。
これらの潜在的なリスクは、手順の潜在的な利益と比較検討する必要があります。前立腺がんは通常成長が遅いため、10〜15年以上の生存が予想されない場合は、PSA検査(および場合によっては生検)を受けないことが推奨されます。
禁忌
前立腺生検の相対的禁忌は、処置のために止めることができない抗凝血剤の使用です。これが発生した場合、処置中の出血のリスクを、抗凝血剤を止めるリスクと比較検討する必要があります。医師の許可なく、処方された薬の服用をやめないでください。
直腸フィステル(直腸と臀部の皮膚などの別の領域の間の異常な接続)がある男性や、手術により直腸がなくなった男性では、前立腺生検を行わないでください。
テスト前
前立腺生検の前の主な考慮事項は、検査を行うかどうか、いつ行うかです。医師に相談し、手順、そのリスク、および個人としてのあなたにとって考えられる利点を確実に理解することが重要です。
あなたの医者はあなたが持っているどんな病状についても知っている必要があり、MRI /標的生検が計画されているなら、ペースメーカーや関節置換術のようなあなたの体内に金属があるかどうかを知る必要があります。
タイミング
実際の前立腺生検手順は10〜20分しかかかりませんが、少なくとも数時間はテストのために取っておくことを計画する必要があります。これには、フォームに記入し、造影剤(該当する場合)を受け取り、神経ブロックや局所麻酔を行うための時間が含まれます。
ロケーション
前立腺生検は通常、病院または泌尿器科クリニックの放射線科で行われます。
なにを着ればいい
手術中にガウンに着替えるように求められますが、生検後はゆるいスラックスとゆるい下着またはボクサーを着用することをお勧めします。 MRIまたはMRI-TRUS融合生検を行う場合は、時計など、金属製のアイテムの着用を避けます。
準備
利点についてはいくつかの論争がありますが、ほとんどの医師は、生検の準備のために自宅またはオフィスで浣腸を使用するように指示します。これのタイミングはさまざまで、一部の医師は前夜に浣腸を推奨し、他の医師はこれを手技の2時間以内に行うことを推奨しています。
飲食
ほとんどの医師は、処置の朝に透明な液体のみを飲むことを勧めます。テストに至るまでの時間に大量の水やその他の透明な液体を飲むことも重要です。膀胱がいっぱいになっていると、医師が超音波で前立腺と周囲の構造を視覚化しやすくなります。
薬
服用している可能性のある薬物、特に抗凝血剤(抗凝固薬または抗血小板薬)の完全なリストを医師に提供する必要があります。クマディン(ワルファリン)、プラビックス(クロピドグレル)、アスピリン、ヘパリンなどの薬は、生検中の出血のリスクを高める可能性があります。あなたはこれらを止めるように勧められるかもしれませんが、抗凝血剤を処方した医者に必ず相談してください。
一部の市販薬や栄養補助食品は、抗凝血剤としても機能する可能性があることに注意してください。これらの準備については、医師に相談することが重要です。
通常の投薬に加えて、ほとんどの医師は、生検の前夜または朝に開始される抗生物質の短期コースを処方します。
費用と健康保険
ほとんどの民間健康保険会社とメディケアは、前立腺生検の費用をカバーしますが、カバレッジは特定の手順によって異なる場合があります。場合によっては、特にMRI-TRUS融合生検などの新しい手順では、テストの前に事前の承認を得る必要があります。
前立腺生検の費用は、手順、検査室、病理学に対して個別に請求される場合があるため、把握するのが難しい場合があります。 2017年のレビューによると、ランダムな12コア生検の平均費用は6,521ドルで、MRI-TRUS融合と標的生検の費用は16,858ドルでした。
ただし、このコストの違いを見るときは、他のコストも考慮することが重要です。 MRI-TRUS融合手順はより感度が高く、1回の後に生検を繰り返す必要が生じる可能性は低くなります。さらに、MRI-TRUS融合を標的生検と併用する男性は、敗血症の発生率が低くなります。敗血症は生命を脅かす感染症であるだけでなく、高額な入院をもたらす可能性があります。
保険に入っていない人のために、あなたの医師またはあなたの診療所のソーシャルワーカーがあなたがオプションを探るのを手伝うことができます。一部の診療所では、手続きの前に支払いプランを設定すると、コストが削減されます。あなたの生検が癌を示す可能性が高い場合、癌組織はまた、癌のある人々のためのある種の経済的援助を見つけるのを助けることができるかもしれません。
持っていくもの
可能であれば、痛みや鎮静のために運転能力に影響を与える薬を与えられた場合は、誰かを連れて帰宅させてください。
その他の考慮事項
前立腺生検を手配するときは、テストがあなたにとってどのような意味を持ち、どのように感情的に対処しているのかについて話せる人がいると役に立ちます。前立腺生検で何が示されるかわからないという不確実性は、前立腺がんの診断と同じくらい対処しにくい場合があります。
テスト中
前立腺生検を行うと、多数の人が参加します。放射線技師および/または看護師、前立腺癌を治療する医師(通常は泌尿器科医)、そしてしばしば放射線科医。
事前テスト
生検の準備ができたら、インフォームドコンセントフォームに署名するよう求められます。このフォームは、生検の目的と潜在的なリスクを理解していることを示しています。尿検査は感染の証拠がないことを確認するためにチェックされます。ある場合は、テストを遅らせる必要があります。また、試験の前夜に抗生物質を受け取らなかった場合は、手順の30〜60分前に抗生物質を投与されることがあります。
MRI手順を行う予定の人には、ガドリニウム造影が行われます(ガドリニウムは通常、染料を造影するアレルギーを持つ人々にとって安全です)。腎臓病の人に起こるまれなガドリニウム反応のため、腎臓を調べる血液検査も行われることがあります。技術者は、身体に金属がないこと、またはMRIを実行できない理由を再度確認します。
この間、医師は手術中の疼痛管理についても話します。医師は、前立腺生検による不快感を制御するためのアプローチがさまざまであり、リドカイン、局所リドカインゲル、前立腺周囲または骨盤神経叢神経ブロック、またはUltram(tramadol)などの経口鎮痛薬などのオプションがあります。
神経ブロックを使用すると、前立腺に供給する神経の近くに麻酔を注入して、組織のより広い領域を麻痺させます。リドカインと前立腺周囲の神経ブロックを比較した2014年の研究では、両方を組み合わせることで、単独で使用する方法よりも優れた疼痛管理が得られることがわかりました。 2017年の研究によると、骨盤神経叢神経ブロックは前立腺周囲ブロックよりもさらに効果的である可能性があります。
テスト全体
手術室に入ると、医師は膝を胸まで引き上げた状態で、横(通常は左側)に横になるように指示します。
経直腸生検では、直腸周囲を消毒剤で洗浄し、局所麻酔薬(リドカイン)を注射するか、直腸壁に配置します。前立腺周囲神経ブロックまたは骨盤神経叢ブロックも行われる場合があります。その場合、麻酔薬の注射で鋭いつまみを感じることがあります。
次に、薄く潤滑された超音波プローブを直腸に挿入して、前立腺と周囲の構造の画像を取得します。この間、この超音波プローブは留置されます。 MRI手順では、直腸内コイル(ラテックス材料で覆われた金属線)が直腸に挿入されます。
次に、非常に細いバネ式の中空針を前立腺に挿入して生検標本を採取します。ランダムな生検では、前立腺の12領域からサンプルを採取して、前立腺全体のがんの有無を確認します。 MRIまたはMRI-TRUS手順では、画像検査で異常と思われる領域から選択的な生検が行われます。麻痺薬にもかかわらず、生検が行われている間、少しの間痛みと不快感を感じるのは正常です。最初から最後まで、手順全体は通常20分以内です。
経会陰手順は似ていますが、陰嚢と直腸の間の皮膚をきれいにして麻酔し、小さな切開を行った後にこの領域から生検を行います。
経尿道的アプローチは多少異なり、全身麻酔下で手術室で行われることがよくあります。膀胱鏡を尿道に挿入し、生検を尿道の壁を通して行います。
事後テスト
手順が完了すると、超音波プローブまたは直腸内コイルが取り外され、生検サンプルが検査室に送られます。検査室では、がんまたは別の状態が存在するかどうかを判断します。その後、運転手と一緒に帰宅するか、レンタカーを利用できます。
テスト後
あなたの医師はあなたの手順の後に何をする必要があるかについて具体的な指示をあなたに与えますが、あなたが家に帰ったとき、あなたは通常の通常の食事と通常の入浴習慣に戻ることが許されます。泌尿器系をきれいにするために、最初の数日間は余分な水を飲むことをお勧めします。
また、完了するまで抗生物質のコースを継続することをお勧めします。手順のために中止された血液希釈剤を使用していた場合は、少なくとも数日間、これらを再開することを保留するように求められるでしょう。
副作用の管理
生検後、数日間直腸の痛みを感じることがあります。これは、温かい部分に浸すか、圧迫することで緩和できます。一部の男性は、便や尿に軽い出血や血の斑点を経験します。出血量が少なく、数日後に止まる場合、これは正常と考えられます。精液中の血斑もよくみられ、生検後数週間持続することがあります。
直腸、膀胱、または精液から中程度または重度の出血(小さじ1杯以上)に気づいた場合は、医師に連絡する必要があります。発熱や悪寒が発生した場合も、すぐに医師の診察を受けてください著しい腹部または骨盤の痛み、排尿困難、または立ちくらみやめまいなどの非特異的な症状。
結果の解釈
前立腺生検の結果は通常2〜3日で返ってくるので、医師が電話で配達したり、診察を受けに来たりすることがあります。
レポートには次のものが含まれます。
- 採取した生検サンプルの数
- サンプルが陰性であるか、良性の所見があるか、疑わしい(そうである場合、その理由)、または癌であるかどうか
- がんが存在する場合、各サンプルにおけるがんの割合
- がんの侵攻性を示すグリーソンスコア
可能なサンプル結果をさらに詳しく見てみましょう。
負
生検が陰性の場合、生検した領域に良性の変化、疑わしい細胞、またはがん細胞の形跡はありません。
良性の変化
生検で指摘できる良性の所見がいくつかあります。これらのいくつかは次のとおりです。
- 萎縮: 萎縮(限局性萎縮またはびまん性萎縮を含む)は単に前立腺組織の収縮を指し、ホルモン療法を受けた男性によく見られます。
- 炎症: 慢性または急性の両方の前立腺炎が認められる場合があります。
- 腺腫: 非定型の腺腫性過形成または腺腫は、別の良性所見です。
疑わしい
生検の細胞が正常とがんの間の灰色の領域にあることは珍しくありません。これらの細胞は完全に正常に見えるわけではありませんが、癌細胞のすべての特性も持っていません。疑わしい生検を引き起こす可能性のあるいくつかの状態には、次のものがあります。
- 前立腺上皮内腫瘍(PIN): PINは、高品位または低品位のいずれかと見なされます。低品位PINは、多くの点で陰性生検に似ており、細胞はほとんど正常に見えます。高品位のPINを使用すると、前立腺のどこかにがんが存在する可能性が20%あります。
- 腺異型: 異型腺の増殖または異型腺房細胞の増殖は、癌性細胞が存在するように見えますが、その数はわずかであることを意味します。腺異型では、しばしば癌が前立腺のどこかに存在する可能性が高くなります。
- 増殖性炎症性萎縮: これは、サンプルの1つに炎症と小細胞が見つかったことを示しており、将来的に前立腺がんを発症するリスクが高くなります。
癌
生検標本に癌の証拠がある場合、レポートには、各サンプルに存在する癌の割合に関する表記が含まれます。前立腺癌の侵襲性、したがって最も適切な治療オプションを決定するために、生検にはグリーソンスコアとグレードスコアが与えられます。
グリーソンスコア
グリーソンスコアは、腫瘍の2つの異なる領域の前立腺癌細胞を調べ、顕微鏡下での見え方に基づいて、それぞれに1から5の等級を割り当てて決定されます。スコア5は、細胞が非常に異常に見える(分化が不十分)ことを示し、スコア1は、細胞が正常な前立腺細胞に非常に類似している(高分化)ことを意味します。注:通常、1と2のスコアは記録されません。
前立腺がんはしばしば不均一であるため、2つのサンプルが使用されます。つまり、腫瘍の異なる部分は他の部分よりも侵攻性が高い可能性があります。これらの2つのスコアを合計して、最終的なグリーソンスコアを取得します。
- グリーソン6:細胞が正常な前立腺細胞のように見える低悪性度のがんを定義します。腫瘍が成長または拡大することはほとんどありません。
- グリーソン7:中等度のがんを定義します。細胞は中程度の異常の出現です。
- グリーソン8から10: 増殖および転移する可能性が高い高悪性度のがんと見なされます。細胞は正常な前立腺細胞とは非常に異なって見えます。
男性は、「低悪性度」の癌が正常組織のように振る舞うことが多く、これらの腫瘍を癌と呼ぶべきかどうかについて論争があることを理解することが重要です。
等級グループ
グリーソンスコアを使用して、前立腺がんも等級グループに分類されます:
- グレードグループ1:グリーソン6腫瘍
- 等級グループ2:主に正常な腺から構成されるグリーソン7腫瘍
- 等級グループ3:主に形成不良の腺で構成される別のタイプのグリーソン7腫瘍
- 等級グループ4: グリーソン8腫瘍
- グレードグループ5: グリーソン9およびグリーソン10腫瘍
ファローアップ
生検後の推奨フォローアップは、テストの結果によって異なります。
ながら 否定的な結果 は安心感があります(80〜90%の確率で前立腺がんにならない可能性があります)。これは、生検が行われていない領域に前立腺がんが存在しないことを保証するものではありません。 PSAが非常に高いか、高いままである場合は、生検を繰り返すことをお勧めします。
と 良性所見、あなたの医者はこれらが何を意味するかについて議論しますが、ほとんどの場合フォローアップは否定的な結果と同じです。 (生検で発見された前立腺炎は通常、治療を必要としません。)
もし 疑わしい発見 次の手順は、表示される内容によって異なります。低グレードのPINを使用すると、フォローアップは基本的に陰性の生検と同様になります。ただし、高品位のPINまたは腺異型の場合は、数か月以内に生検を繰り返すことをお勧めします。
もし 癌 が見つかった場合、フォローアップと治療はグリーソンスコアによって異なります。スコアが低い場合は、注意深い待機/能動的監視の期間が推奨される場合がありますが、グリーソンスコアが高い場合は、手術または放射線療法による即時治療が最良の選択肢となる場合があります。
前立腺生検が行われた後のPSA検査と直腸指診は、推奨事項が異なります。過去には、生検が陰性であったため、通常、検査の1年後にスクリーニング検査が推奨されていました。しかし、今日、この慣行については大きな論争があり、組織ごとに異なる推奨事項があります。
将来的に前立腺がんのリスクが高まることを示唆する生検結果により、一部の医師は3〜6か月でPSA検査を受けることを推奨するかもしれませんが、これもまた異なります。前立腺がんでは、検査の頻度はグリーソンスコア、治療法などによって異なります。
前立腺がん医師ディスカッションガイド
次の医師の予約のための印刷可能なガイドを入手して、適切な質問をしてください。

ベリーウェルからの一言
前立腺生検のスケジュールを設定し、その結果を受け取ると、特に男性で最も一般的に診断される癌である前立腺癌では、途方もない量の不安を引き起こす可能性があります。前立腺がんの診断と治療の両方について自分自身を教育するために時間をかけることは、あなたがよりコントロールしていると感じるのを助けることができます、そして、オプションを取り巻く論争の中でさらに重要です。あなた自身の擁護者になることは、ランダムな生検と対象を絞った生検の違いなどの診断上の懸念、および生検中の疼痛管理の最良の選択肢について話し合うことから始めることができます。
経験豊富な医師を見つけることは、生検でがんが見つかった場合に最良の治療法を選択することと同じくらい重要であり、提案された治療計画に満足していてもセカンドオピニオンを得ることが奨励されるだけでなく、期待されます。国立がん研究所指定のがんセンターで意見を求めることは、治療の最新の進歩に精通している医師と話し合う機会を確実に得るのに役立ちます。