コンテンツ
輸精管は男性の生殖解剖学の重要な部分です。これらの対になった筋管は、精管とも呼ばれます。彼らは精巣上体から尿道に精子を運ぶように機能し、尿道は射精中に体を離れます。男性の外科的滅菌手順である精管切除術の際に結紮(切断または切断)されるのは輸精管です。性交時に精子が体を離れて卵子を受精させ、妊娠につながるのを防ぎます。
解剖学
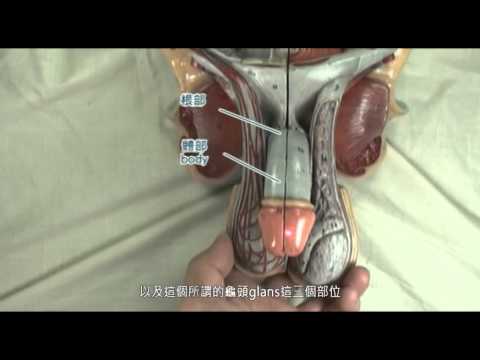
輸精管は、一対の硬くて厚肉の筋肉管として最もよく説明されています。これらの2つのチューブは同一で、長さはそれぞれ約18インチ(45センチ)です。これらは、血管と結合組織で囲まれた神経線維のネットワークで構成される精索の一部です。
輸精管は精巣上体で始まります。精巣上体は精巣で作られた後に精子が蓄えられる場所です。精巣上体から輸精管は骨盤領域を通って膀胱のレベルまで伸びます。ここで2つの管が分岐し、最終的に膀胱の左側と右側の壁に付着する2つの膨大部を形成します。これらの膨大部は精液の貯蔵室です。膨大部は最終的には尿道に接続する射精管と合流します。
輸精管の実際の構造には3つの層があります。最外層は結合組織でできており、外膜と呼ばれています. この層の下には、筋線維のさまざまな層からなる筋肉のコートがあります。最も内側の層は、粘膜上皮と呼ばれる粘膜コートと呼ばれています。
解剖学的変化
まれですが、輸精管なしで生まれることは可能です-不妊症を引き起こす状態。輸精管の先天性欠如は単独で発生する可能性がありますが、しばしば嚢胞性線維症と呼ばれる別の遺伝的状態と関連しています。輸精管なしで生まれた男性は通常不妊ですが、この状態は性欲やセックス能力に影響を与えません。輸精管が先天的に欠如している一部の人々は、生殖技術の助けを借りて子供を父親にすることができます。
関数
前述のように、輸精管の主な機能は精子を運ぶことです。実際、輸精管という用語は実際には 持ち運びダクト ラテン語で。精子は精巣で作られ、精巣上体に移動します。精巣上体は、精子が成熟している間、精子を蓄える働きをするコイル状のチューブのような構造です。ペニスが血で満たされて勃起すると、精子細胞は精巣上体から輸精管に移動します。
輸精管は、筋肉の収縮によって精子を前進させます。精子が膨大部に到達すると、精嚢からの分泌物が結合します。精液は、精液が射精管を通って推進され、乳腺液が混合物に加えられる前立腺を通過し、最後に尿道を通って体から排出されます。
関連する条件
輸精管はさまざまな状態の影響を受け、精管切除術の対象となります。
閉塞性無精子症
閉塞性無精子症は、精管が精巣上体、精巣上体、または射精管のいずれかが閉塞または閉塞している状態であり、精子が正常な経路に沿って適切に移動して体を離れることを妨げます。閉塞の典型的な原因には、先天性奇形(輸精管の先天性欠如は実際には閉塞性無精子症の一種です)、外傷、怪我、またはヘルニア修復または精管切除などの手術による合併症が含まれます。これらの閉塞は、精子と受精の適切な流れを回復するために外科的に矯正されることがあります。
炎症
輸精管の炎症はまれに血管炎と呼ばれる状態です。それは精管切除後にしばしば発生し、その場合、輸精管に触知可能な腫瘤以外の症状を引き起こさない場合があります。この腫瘤はいかなる治療も必要としないかもしれませんが、それが良性であることを確認するために生検する必要があるかもしれません。
よりまれですが、感染症は輸精管の炎症を引き起こす可能性もあります。これらのまれな感染症は、通常、尿路感染症を引き起こす細菌と同じ種類の細菌によって引き起こされ、診断されると通常は抗生物質で治療できます。
精管切除
精管切除術は、男性を不妊にする手段として、輸精管の機能を切断、火傷、またはその他の方法で閉塞または損傷させる一般的な外科的処置です。これは、最も広く使用されている男性の避妊方法の1つです。この手順は、多くの場合、局部麻酔下の診療所または外科センターで行われます。泌尿器科医と呼ばれる専門の医師が行うこともよくありますが、他のタイプの医師も手技を受ける資格がある場合があります。
精管切除術は、手術を受ける男性の99%以上で不妊症を引き起こします。500,000を超える精管切除術が米国で行われています毎年。これは、これを4番目に一般的な避妊方法にします。血管切除術は恒久的な不妊を引き起こすことを目的としていますが、手術で逆転することもあります(血管瘻術)。また、輸精管が再接続する可能性があるため、失敗することもあります(これは再疎通と呼ばれます)。
精管切除術は、精巣が新しい精子を生成するのを防ぎませんが、精子が精液と混じり合って体から出るのを防ぎます。代わりに、精子が再吸収されます。精管切除後、精液を定期的に検査して、精子が存在しないことを確認するか、精液内に精子が存在する場合は精子を動かさないようにする必要があります。無菌性の肯定的な確認が実験室から戻ってくるまで、バックアップ避妊薬を使用する必要があります。これには通常少なくとも3か月かかります。
精管切除術のリスクには、使用した麻酔薬に対する否定的な反応、出血、切開部位での感染(または穿刺)、再疎通、血腫および精子肉芽腫が含まれます。精管切除後疼痛症候群と呼ばれる状態である慢性疼痛を発症することも可能です。精管切除術後の数日間は痛みを伴うのが普通であり、痛みや腫れを和らげるにはアイスパックが推奨されます。術後の合併症のリスクを最小限に抑えるため、手順に正確に従って医師の指示に従ってください。
精管切除術からの回復テスト
男性の受精能と輸精管の閉塞をチェックするために、精液分析が行われる場合があります。このテストには、容量、ミリリットルあたりの精子数、運動性精子の割合、精子の形状、および白血球の存在が含まれます。精液培養は、感染や炎症をチェックするために行われることがあります。
超音波検査、コンピューター断層撮影(CT)、磁気共鳴画像(MRI)など、輸精管に影響を与える状態を探すために画像検査が行われる場合があります。悪性腫瘍の疑いがある場合は、生検が行われることがあります。