
コンテンツ
血清PSAや直腸指診などのスクリーニング検査が異常である場合、最初に前立腺がんの診断が疑われます。診断テストには、MRIまたはMRI-TRUS融合と、対象を絞った生検または超音波ガイド下のランダム12コア生検が含まれます。生検の所見に基づいて、グリーソンスコアを使用して腫瘍の侵攻性を説明します。
腫瘍を正確に病期分類するために、CTスキャン、MRI、骨スキャン、PETスキャンなどの追加の検査が行われる場合があります。前立腺がんは成長または拡大する傾向が大きく異なるため、病期分類は最良の治療法の選択、再発のリスクの決定、および疾患の予後の推定において重要です。
スクリーニングテスト
前立腺がんの大部分は、兆候や症状が現れる前にスクリーニング検査で発見されます。 2つの主要なスクリーニング検査は、前立腺特異抗原(PSA)検査と直腸指診であり、併用すると最適です。これらのテストはどちらも単独で使用するべきではありません。
一般的に、スクリーニングは50歳から始まる男性に推奨されますが、これは活発な議論の領域です。
疾患の家族歴などの前立腺癌の危険因子がある男性は、通常、これよりも早く検査を開始することをお勧めします。
スクリーニング検査では前立腺がんを診断できませんが、病気を探すためにさらに検査が必要かどうかを医師に知らせます。
前立腺特異抗原(PSA)テスト
PSA検査は、血液中の前立腺特異抗原のレベルを測定する簡単な血液検査です。 PSAは前立腺細胞から分泌されるタンパク質で、前立腺組織に非常に特異的です。
良性の前立腺肥大症(BPH)や前立腺炎など、前立腺癌以外のレベルの上昇の原因があり、PSAレベルも年齢とともに自然に上昇するという点で、これは完璧なテストではありません。同様に、一部の前立腺癌の男性は通常のPSAテスト、BPHの一部の薬物療法、および肥満は、PSAレベルの低下を引き起こす可能性があります。
PSAには通常と高いと考えられる範囲がありますが、テストを解釈する上で最も重要な要素は(非常に高くない限り)、時間の経過に伴う値の変化です。
言い換えれば、増加しているPSAレベルは、多くの場合、テストの絶対値よりも意味があります。
以前は、ミリリットルあたり4ナノグラム(ng / ml)の任意のカットオフを使用して、正常なPSAレベルと異常なPSAレベルを区別していました。とはいえ、レベルが4を超える時間の半分以上は、原因は癌ではありません。同様に、4 ng / ml未満のレベルでも前立腺癌が存在する可能性があります。
PSAのバリエーションには次のものがあります。
- PSA速度: この数値は、時間の経過に伴うPSAの変化を表しており、この値の急激な増加は癌を示唆しています。このテストが現時点でどれほど役立つかはわかっていません。
- 無料のPSA: 遊離PSAは、タンパク質に結合していないPSAの血中パーセンテージです。結果が10%未満の場合、腫瘍は癌である可能性が高くなります。結果が25%を超える場合、腫瘍は良性である可能性が高くなります。残念ながら、多くのレベルは10%から25%の間であり、これらの値の重要性は不明です。
- PSA密度: この数値は、PSAを超音波またはMRIでの前立腺のサイズと比較したもので、PSA密度が高いほど癌である可能性が高くなります。ただし、前立腺の超音波検査が必要なため、この検査は実際的ではありません。
- 年齢別PSA: このテストでは、年齢に基づいて予想されるPSAレベルを分離しますが、一部の前立腺がんを見逃す可能性があります。
- Pro-PSA: このテストは、前立腺癌に関連するPSAが4〜10であるか、BPHによるレベルであるかを区別するのに役立ちます。生検が必要かどうかを判断するときに役立ちます。
デジタル直腸検査(DRE)
直腸指診(DRE)では、医師が手袋をはめ、潤滑剤を塗布した指を直腸に挿入して、前立腺を触診し、しこり、硬さ、圧痛を調べます。前立腺は直腸の真正面にあるので、前立腺はこのアプローチで触診するのはかなり簡単です。
手順はやや不快で、排尿を必要とする感覚を引き起こす可能性がありますが、このテストをPSAと併用することは非常に重要です。
腫瘍マーカー
バイオマーカーを検出するためのテストは、ルーチンとは見なされていませんが、スクリーニングにも使用できます。バイオマーカーは、前立腺がん自体によって、または前立腺がんが存在するときに体によって産生される物質です。これらのテストのうち2つには、4Kスコアと前立腺健康指数(PHI)が含まれます。前立腺がんまたは高リスク前立腺がんを発症する可能性のある男性を予測するために使用できる検査。
論争とリスク
近年、PSA検査の結果、疾患の過剰診断と過剰治療が生じると考えられているため、スクリーニングをめぐってかなりの論争があります。
とはいえ、前立腺癌は男性の癌関連死の第2の主要な原因のままであり、疾患は疾患の初期段階で治療がより簡単になる可能性があります。
2018年のレビュー ジャマ 米国予防サービスタスクフォースのためのPSAスクリーニング 五月 前立腺がんによる死亡を減らしますが、偽陽性の結果、生検の合併症、および過剰診断のリスクがあります。PSAスクリーニングで検出された前立腺がんを積極的に治療することによる長期生存のメリットがあるかどうかは現時点では不明ですが、フォローアップテスト(対象を絞った生検またはランダムな生検)および治療は、それぞれ入院および尿または性的副作用などの重大なリスクをもたらす可能性があることが知られています。
全体的なリスクプロファイルに関連して、これと独自の検査スケジュールについて医師と率直に話し合います。
前立腺がん医師ディスカッションガイド
次の医師の予約のための印刷可能なガイドを入手して、適切な質問をしてください。

テストと手順
スクリーニング検査(PSAおよび/またはDRE)が異常である場合、前立腺がんが実際に存在するかどうか、また存在する場合はがんの侵攻性を決定するために、診断検査によるさらなる検査が必要になる場合があります。オプションは次のとおりです。
経直腸的超音波(TRUS)
経直腸的超音波検査(TRUS)を使用して異常を特定することができます。このアプローチは、PSA密度を計算するために単独で使用するか、MRIと組み合わせて生検すべき領域を決定するために使用できます。経直腸的超音波では、浣腸が行われ、薄く潤滑された超音波プローブが直腸に挿入されます。音波が(直腸の真正面にある)前立腺に送られ、前立腺の画像が生成されます。不快感は通常軽度で、直腸に膨満感があります。 TRUSが異常である場合でも、異常と思われる領域が実際にがんであるかどうかを判断するために生検が依然として必要です。
ランダム12コア生検
PSAが持続的に異常である場合、またはDREで異常が感じられるか、TRUSで異常が見られる場合は、ランダム12コア生検が行われることがあります。この手順では、前立腺のランダムな12箇所からサンプルを採取し、顕微鏡で観察して、前立腺がん細胞が存在するかどうかを確認します。
手順は通常外来で行われます。習慣はさまざまですが、男性はテストの24時間前に透明な流動食を摂取することが多く、手順の1〜2時間前に浣腸を行います。完全な膀胱で彼らの左側に横たわっている間、生検が行われる直腸の領域はリドカインで局所的に麻痺されます。薄い超音波を直腸に挿入して、手術中の前立腺を視覚化します。麻酔が効いた後、前立腺に細い中空の針を挿入して12〜14個のサンプルを採取します。手順は約20〜30分かかります。
男性は、手術後数日間直腸痛を経験することがあります。一部の男性はまた、数日間、便、尿、または精液に軽い出血または血の斑点があることに気付きます。温かい浸漬と圧縮により、不快感の一部が緩和される場合があります。
結果は数日後に利用可能になり、直接または電話で話し合うことができます。
マルチパラメトリックMRI(mp-MRI)
ランダム生検では癌の一部の領域を見逃し、不注意で正常組織を切除する可能性があるため、上記の生検技術の修正が開発されました。
マルチパラメトリックMRI(mp-MRI)は、前立腺組織の異常を検出するために使用される特殊なタイプのMRIです。手順はランダムな12コア生検と似ていますが、疑わしい領域を特定するためにMRIが最初に行われます。生検は、これらの異常に見える領域に限定されます。これは、標的生検と呼ばれます。
このアプローチは、前立腺がんの過剰診断と過剰治療のリスクを減らすのに役立つと考えられています。この手順はすべてのがんセンターで利用できるわけではなく、専門の医療専門家のトレーニングが必要です。
MRI融合生検
MRI融合生検はマルチパラメトリックMRIに似ていますが、MRIと経直腸超音波(TRUS)の組み合わせを使用して、前立腺の異常な領域を探します。同様に、このようにして得られた情報に基づいて選択的な生検が行われると、診断の精度が向上すると考えられています。マルチパラメトリックMRIと同様に、この手順はどこでも利用できるわけではなく、専門的な専門家のトレーニングが必要です。
前立腺がん遺伝子3(PCA3)RNAテスト
50歳以上の男性では、PSAが持続的に上昇しているが、生検で癌が明らかにならない場合は、遺伝子検査遺伝子3(PCA3)RNAが推奨される場合があります。このテストでは、尿中のPCA3 RNAとPSA RNAの比率を測定します。検査が上昇している場合は、生検を繰り返すことをお勧めします。
ステージングテスト
上記の検査は前立腺癌の診断を確認するかもしれませんが、腫瘍がどれほど侵攻性であるか、または腫瘍がどこまで拡がっているかを医師に伝えません。多くの前立腺癌は非侵襲性であり、放置しても問題を引き起こさないことに留意してください。グリーソンスコアの等級付けは、腫瘍の侵攻性を説明するために行われ、研究室および画像検査は、広がりの証拠を探すために行われる場合があります。
グリーソンスコアグレーディング
グリーソンスコアを決定するために、腫瘍の2つの異なる領域の前立腺癌細胞に、顕微鏡下での外観に基づいて3〜5の等級がそれぞれ与えられます。
スコア3は、細胞が正常な前立腺癌細胞と非常によく似ている(高分化型)ことを意味します。スコア5は、細胞が非常に異常に見える(低分化)ことを意味します。
2つの生検の2つのスコアを組み合わせて、最終的なグリーソンスコアを決定します。
- グリーソン6:スコア6は、細胞が正常な前立腺細胞のように見える低悪性度癌を定義します。これらの腫瘍は成長または拡大する可能性は低いです。
- グリーソン7: これらの腫瘍は中等度の癌と見なされ、細胞は中程度の異常の出現です。
- グリーソン8から10: これらの腫瘍は高悪性度の癌とみなされ、細胞は正常な前立腺細胞とは非常に異なって見えます。これらの腫瘍は、成長して広がる可能性が高くなります。
これらのスコアに基づいて、前立腺がんはしばしばグレードと呼ばれるグループに分類され、これらのグレードは病期分類に含まれます(以下)。
- グレードグループ1: グリーソン6腫瘍
- 等級グループ2:グリーソン7腫瘍(3 + 4 = 7)。これらは主に整形腺で構成されています。
- 等級グループ3:別の種類のグリーソン7腫瘍が含まれます(4 + 3 = 7)。これらは主に形成不良の腺で構成されています。
- 等級グループ4:グリーソン8腫瘍
- グレードグループ5: グリーソン9およびグリーソン10腫瘍
グリーソンスコアに基づいて、腫瘍をさらに病期分類するためにさらに検査が行われる場合があります。
前立腺癌は通常、最初に、精嚢、直腸、膀胱、およびリンパ節を含む、前立腺に直接隣接する組織に転移します。
前立腺がんは骨に転移する傾向も非常に強いです。
これは、脊椎下部、骨盤、および上部脚で最も一般的ですが、前立腺がんは体のどこにでも骨に転移する可能性があります。
ラボテスト
病期分類に含まれるPSAレベルに加えて、骨転移が存在する場合は血液検査が上昇する可能性があるため、画像検査とともにアルカリホスファターゼ血中濃度を測定する場合があります。
画像検査
画像検査は、近くの組織や骨などの遠隔組織への前立腺がんの転移を調べるために行われる場合があります。これらの検査は、多くの場合、初期の前立腺がんやグリーソンスコアが低いがんには必要ありません(下記参照)。テストには以下が含まれます。
- MRI: MRIは、がんが精嚢、リンパ節、またはその他の領域に転移しているかどうかを判断するのに役立ちます。
- CTスキャン: CTはMRIよりも使用頻度は低くなりますが、リンパ節の病変を探すのに役立ちます。
- 骨スキャン: 骨スキャンでは、放射性トレーサーが血流に注入され、骨転移を示す可能性のある骨への取り込みを探すために画像化が行われます。
- ペットスキャン: 古典的な陽電子放出断層撮影法(PETスキャン)18-F-フルオロデオキシグルコース(FDG)は、前立腺癌におけるFDGの取り込みが非常に変動しやすいため、前立腺癌の管理において有用性が限られています。フルクロビンF-18(アクスミン)は、前立腺癌の再発が疑われる男性に使用できます。
遺伝子検査
最近、遺伝子検査が一部の前立腺癌の侵攻性を決定する役割を果たし始めています。前立腺癌を発症するリスクの増加と診断された前立腺癌が侵攻性になる可能性が高いことの両方に関連する突然変異の例には、 BRCA2遺伝子変異、BRCA1、ATM、CHEK2、NBDの変異など。 Oncotype Dx、ProstaVysion、Prolaris、Test、およびDecipherを含む、これらの変異のいくつかをテストする利用可能なパネルがいくつかあります。
現時点では、遺伝子検査は多くの場合、前立腺がんの家族歴がある人や、大規模な研究指向のがんセンターの1つで治療を受けている人に対して行われますが、これらの検査は診断と病期分類の両方で一般的になる可能性があります将来の病気の。
ステージ
前立腺がんが診断され、その程度を評価し、がんの拡がりを調べるための検査が行われると、がんには、がんのグレード、PSAレベル、およびがんの範囲に基づいて病期が割り当てられます。
TNMステージング
他の多くの癌と同様に、前立腺癌のTNM病期分類は、最も適切な治療法を決定し、予後を予測するのに役立ちます。このシステムでは、Tは腫瘍を表し、Nはリンパ節を表し、Mは転移を表します。これらの文字に続く数字は、広がりの程度を表します。
臨床TNM病期分類
臨床病期分類では、Tは次のように分類されます。
T0:T0腫瘍では、前立腺に腫瘍があるという証拠はありません。
T1:これらの腫瘍は、BPHやPSAの増加のための針生検などの別の理由で前立腺に手術を行ったときに「偶然」に発見されることが多く、直腸指診や画像検査で異常は認められません。これらは次のように分類されます。
- T1a:腫瘍は前立腺組織の5%未満で発見されます。
- T1b:腫瘍は前立腺組織の5%以上に見られます。
- T1c:腫瘍は、PSAの増加が原因で行われる針生検中に発見されます。
T2:腫瘍は直腸検査で感じるのに十分な大きさですが、前立腺を超えて広がっていません。これは次のように分類されます。
- T2a:腫瘍は前立腺の片側の半分にのみ存在します。
- T2b:腫瘍には前立腺の片側の半分以上が含まれますが、反対側は含まれません。
- T2c:腫瘍は前立腺の両側に存在します。
T3:腫瘍が前立腺を越えて近くの組織に広がっています。
- T3a:腫瘍は前立腺を超えて精嚢まで成長していません。
- T3b:腫瘍は精嚢に広がっています。
T4:腫瘍が固定されている(不動)か、膀胱、直腸、骨盤壁、骨盤(挙筋)筋肉、または排尿を制御する筋肉(外括約筋)など、前立腺および精嚢を超えた組織に成長しています。
病理学的病期分類では、Tは次のように分類されます。
T2:腫瘍は前立腺のみにあります。
T3:腫瘍が前立腺を超えて広がる
- T3a:腫瘍は膀胱の頸部に発生します。
- T3b:腫瘍は精嚢に広がっています。
T4:腫瘍は固定されている(不動)、または直腸、膀胱、骨盤壁、挙筋などの精嚢以外の領域に成長しています。
Nは次のように分類されます。
- N0:がんが所属リンパ節に転移していない。
- N1:がんが所属リンパ節に転移している。
Mは次のように分類されます。
- M0:がんが転移していない(転移している)。
- M1:がんが転移しています。 M1には3つのサブステージがあります。
- M1a:がんが遠隔リンパ節(近くの骨盤リンパ節以外のリンパ節)に転移している。
- M1b:がんが骨に転移しています。
- M1c:がんが体の他の部位に拡がっています。
これらのTNM値に基づいて、前立腺癌は4つの病期に分類され、米国癌合同委員会によって更新されています。初期の病期はゆっくりと成長しており、腫瘍が成長してより高い段階で広がる可能性が高くなります。
ステージI:これらの腫瘍は、直腸検査で感じることができず、前立腺の片側の半分以下を含みます。根治的前立腺切除術が行われる場合、がんは前立腺に限局します。細胞は非常に正常に見えます(グレードグループ1)。 PSAは10未満です。
ステージII: これらの腫瘍は前立腺を超えて広がっておらず、PSAは20未満です。
- ステージIIA: これらの腫瘍は感じられません。根治的前立腺切除術が行われる場合、がんは前立腺に限局します。 PSAは10〜20です。グレードグループは1です。
- ステージIIB: これらの腫瘍は、直腸検査で感じられる場合と感じられない場合があります。それらはT1またはT2として分類されます。 PSAは20未満です。グレードグループは2です。
- ステージIIC: これらの腫瘍は、検査時に感じられる場合と感じられない場合があります。それらはT1またはT2です。 PSAは20未満で、グレードグループは3〜4です。
ステージIII: これらの腫瘍は局所的に進行していると見なされ、PSAレベルが高い、腫瘍が成長している、または腫瘍が高悪性度(進行性)であるという点でII期腫瘍とは異なります。
- ステージIIIA: がんが前立腺を越えて近くの組織や精嚢に広がっていない。 PSAは20以上です。グレードグループは1〜4です。
- ステージIIIB: 腫瘍が前立腺を越えて近くの組織に拡がっており、膀胱または直腸に拡がっている可能性があります。 PSAはどのレベルでもかまいません。グレードグループは1〜4です。
- ステージIIIC: がんは前立腺内にあるか、近くの組織(T細胞)に拡がっていますが、細胞は非常に異常に見えます(グレード5)。
ステージIV: IV期の前立腺がんは前立腺を越えて広がっています。
- IVAステージ: がんは所属リンパ節(N1)に拡がっており、T型、PSA型、グレードグループは問われません。
- ステージIVB: がんが遠隔リンパ節または体の他の領域に拡がっている。
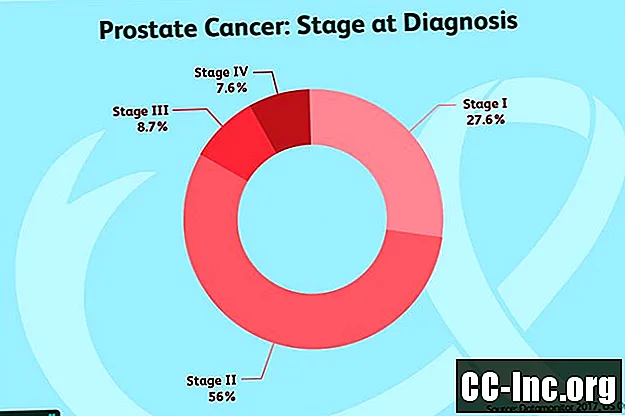
リスクグループ
前立腺がんもリスクグループに分類されます。 National Comprehensive Cancer Networkは、PSAのレベル、前立腺のサイズ、生検結果、病期などの情報を組み合わせて、前立腺癌が成長および拡大する可能性を予測しています。
- 非常に低いリスク: これらの腫瘍は生検(T1c)で発見されますが、DREと画像検査は正常です。 PSAは10 ng / ml未満であり、グリーソンスコアは6です。コア生検サンプルのうち、3つ未満のサンプルで腫瘍が見つかり、コアサンプルの組織の半分以下で構成されていました。
- リスクが低い: これらの腫瘍には、T1a、T1b、T1c、およびT2aの腫瘍が含まれ、PSAは10 ng / ml未満、グリーソンスコアは6です。
- 中級: 中間リスクの腫瘍は、T2bまたはT2cとして分類されます。または、PSAが10〜20 ng / mlの間、またはグリーソンスコアが7です。
- リスクが高い: ハイリスクの腫瘍はT3aとして分類されるか、PSAが20 ng / mlを超えるか、またはグリーソンスコアが8〜10です。
- 非常に高いリスク: リスクが非常に高い腫瘍は、T3bまたはT4として分類されます。または、プライマリグリーソンスコアが5であるか、4つ以上の生検サンプルのグリーソンスコアが8〜10 /グレードグループ4または5です。
再発のテスト
前立腺がんの初期治療後、再発するがんもあります。前立腺がんが再発すると、局所的(元の腫瘍の部位の近く)または遠隔的に(骨内など)再発することがあります。
前立腺がんは、前立腺を超えて広がった場合、グリーソンスコアが高い場合、ステージが高い場合、およびがんがリンパ節に拡がっていた場合に再発する可能性が高くなります。
検査後のPSAはモニタリングされますが、検査の頻度は腫瘍の初期段階や使用される治療法によって異なります。治療後のPSAレベルが疾患の予後を予測する3つの方法があります:
- PSA倍加時間:PSAが2倍に速くなるほど、がんが拡大して治療が困難になる可能性が高くなります。
- PSAの最低点:治療後、PSAが低下する絶対最低レベルは、PSAの最低点と呼ばれます。この数は、治療の成功と再発のリスクの両方を表すことができます。一般に、PSAの最低値が0.5 ng / ml以上の場合、再発のリスクが高くなります。
- 再発間隔:PSAが治療後に急速に上昇し始めるほど、一般的に予後は不良になります。
PSAが増加している場合、または症状が発生している場合、再発を調べるための検査には以下が含まれます。
- 骨スキャン:前立腺癌の遠隔再発の最も一般的な部位は骨です。
- CT
- MRI
- AxuminまたはC-11コリンPETスキャン。これは、他の画像検査で発見される前に、前立腺がんの再発を検出するために使用できます。
鑑別診断
これらの情報はすべて、スクリーニング検査が陽性である場合、または前立腺癌と正式に診断されており、疾患をよりよく理解する必要がある場合に役立ちます。ただし、他の多くの状態が同様の症状を引き起こす可能性があることを知っておくことが重要です。
これらの状態のいくつかは前立腺癌と容易に区別されますが、他の状態はより多くの挑戦をもたらします。
磁気共鳴画像法(MRI)の進歩により、前立腺癌とこれまで区別することが困難であったいくつかの状態を区別する能力が大幅に向上しました。
前立腺がんの鑑別診断で考慮する必要のある状態と原因には次のものがあります:
- 良性前立腺過形成(BPH)、別名前立腺肥大、前立腺の良性肥大を特徴とする一般的な状態
- 前立腺炎、前立腺の炎症を伴う状態であり、急性(期間が短い)または慢性のいずれかです。
- 尿路感染症(UTI)
- 尿道炎、尿道の炎症、前立腺に囲まれた管
- 利尿薬(「水薬」)やカフェインの摂取などの薬
- 膀胱がん
- 睡眠時無呼吸
- 共有
- フリップ
- Eメール