
コンテンツ
再摂食症候群は、栄養失調の人が拒絶されて水分補給されたときに起こり得る、生命を脅かす可能性のある合併症です。栄養と水分補給が早すぎると、電解質レベルに危険な不均衡を引き起こす可能性があります。これらの変化が突然起こると、心臓、腎臓、脳に問題が発生し、致命的となる可能性があります。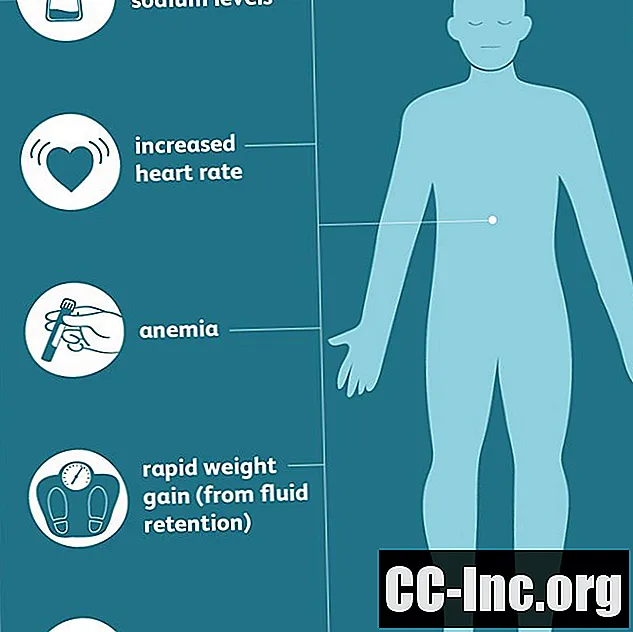
症状
再摂食症候群の徴候と症状は突然現れ、破壊的で潜在的に致命的な結果をもたらす可能性があります。人が栄養失調になると、比較的短期間であっても、体には過剰な補償を可能にする多くのメカニズムがあります。このため、栄養失調の人は、最初は正常またはほぼ正常な検査結果を持っている可能性があります。
栄養失調の人が栄養と水分補給を受け始めると、通常、最初の数日以内に合併症が起こります。栄養失調の状態では、体は過剰に補償しなければならないことに慣れてきました。人が再び食べたり飲んだりするとき、特に彼らが長い間摂取してきた以上に、体は簡単に圧倒されます。
テストで現れる可能性のある再摂食症候群の兆候と症状は次のとおりです。
- 異常なナトリウム濃度(低ナトリウム血症)
- 低カリウム(低カリウム血症)
- 低リン酸塩(低リン血症)
- 低マグネシウム(低マグネシウム血症)
- 血糖値の上昇(高血糖)
- 心拍数の増加
- 低血圧
- 貧血
- 異常な肝機能
- 尿検査または腎機能検査の異常
- 不整脈
- 急速な体重増加(体液貯留による)
- ビタミン欠乏症およびその他の代謝変化
再摂食症候群の人は、疲労、脱力感、呼吸困難、腹痛、吐き気、嘔吐を経験することもあります。さらに、腸の変化、腫れ、筋肉痛、麻痺、錯乱、発作を起こす可能性があり、昏睡状態になるリスクがあります。
認識されず、すぐに治療されない場合、再摂食症候群は致命的となる可能性があります。
原因
捕食の結果(戦争捕虜や強制収容所にいた人々など)、飢饉、貧困、または病気で飢えている人々では、何十年にもわたってリフィーディング症候群が観察されています。医療専門家が過去にひどい栄養失調の人々に出会ったとき、これらの飢えた人は通常の食事や飲み物を許可されるべきである、または大量の栄養を摂取することさえ許可されるべきであるという仮定が彼らの長期の空腹に対処し、彼らの体を癒し始めました。
自由に食べたり飲んだりした後、多くの栄養失調の患者が、食べたり飲んだりしてからたった数日で回復するのではなく、多くの場合死亡しました。
直感に反するように見えましたが、医療スタッフは、飢えた人がすぐに通常の飲食パターンに戻るのではなく、侵害されたシステムを圧倒するのを避けるために、時間をかけてゆっくりと再摂取して水分補給する必要があることに気付きました。この再給餌の期間中、致命的となる可能性のあるいくつかの潜在的な代謝変化(カリウム濃度の低下など)が突然発生することが多いため、これらの患者は継続的なモニタリングも必要でした。
体に何が起こるか
体が十分な栄養と水分補給を得られないとき、エネルギーのために脂肪貯蔵、そして最終的には筋肉を破壊することを余儀なくされます。人が飢餓状態にある時間が長いほど、身体はこれらの店をより多く使用します。人が十分に食べたり飲んだりしていない場合、店は補充されていません。
人がより栄養失調になると、身体は通常の生活や活動の要求を処理できなくなります。筋肉の消耗と脂肪の蓄積の減少は、人が動き回る能力に影響を与えるだけでなく、重要な器官も弱体化させます。体の中で最も傷つきやすい筋肉は心臓です。そのため、栄養失調の人は心臓の問題を引き起こす可能性があります。
栄養失調が進行するにつれて、人は怪我や病気に対してさらに脆弱になります。体が飢えていると免疫系が損なわれるため、人は病気や怪我からうまく治ることができなくなります。
治癒が悪いと、人が非常に病気になったり、長期的な健康問題が発生する可能性が高くなります。
再栄養症候群は栄養失調の人に起こりますが、ほとんどの場合入院中の人に起こります。人が合併症を経験する可能性を高めるいくつかの条件またはリスク要因があります。
これらのリスク要因のいずれかがある場合、あなたは再摂食症候群のリスクが最も高くなります:
- 10日以上続けて食べるものはほとんどまたはまったくありません。
- あなたの体格指数(BMI)は16未満です。
- あなたの血液検査は、リン酸塩、カリウム、ナトリウム、またはマグネシウムのレベルが低いことを示しています。
- 最近、多くの体重が減りました(過去3〜6か月で通常の体重の15%以上)。
また、次のリスク要因のうち少なくとも2つがある場合は、リフィーディング症候群を経験する可能性が高くなります。
- 過去3〜6か月で通常の体重の10%以上を失った。
- あなたのBMIは18歳未満です。
- 5日続けて食べていません。
- 食欲不振や神経性過食症などの摂食障害と診断されました。
- あなたはアルコールを使います。
- あなたは手術から回復しています。
- 糖尿病をコントロールするのに苦労しています。
- あなたは化学療法を受けています。
- 利尿薬(水薬とも呼ばれます)、インスリン、制酸薬など、特定のミネラル、ビタミン、体液レベルを変化させる薬を服用している。
人は通常の体重または過体重でさえあり得、依然として栄養不足に苦しんでいることを覚えておくことは重要です。
怪我や状態(たとえば、歯の問題や手術など)が原因で口から食物を摂ることができないなど、何らかの理由で栄養失調の状態にある場合は、再栄養症候群のリスクがある可能性があります。飲み込む能力に影響を与える怪我、あなたの胃腸疾患が原因で、あなたが食べた食物を体が消化するのを困難にします(吸収不良)、または減量手術を受けました。
他のケースでは、貧困、障害、および/または高齢者を含む社会経済的状況により、定期的に栄養価の高い食品にアクセスできなくなったり、十分な食事が取れなかったり、食料品を購入することはできません。
診断
再摂食症候群は、入院している栄養失調の成人に最も多く見られます。それは子供に発生する可能性がありますが、これはあまり一般的ではありません。医療専門家は再摂食症候群が発生する可能性があることを知っていますが、問題についての研究は限られています。腫瘍学者や摂食障害治療センターで働く医師など、栄養失調のため入院中の患者と定期的に連携する医師は、再栄養症候群に遭遇する可能性が最も高いです。
クローズモニタリング
医療従事者が人が再摂食症候群のリスクがあることを知っていても、それを防ぐことは依然として難しい場合があります。合併症はすぐに発症する可能性があるため、人のバイタルサイン(血圧や呼吸など)を綿密に監視し、電解質レベルをチェックするための頻繁な血液検査が安全に不可欠です。
生命を脅かす可能性のある電解質の不均衡が、人が他の兆候(混乱や衰弱など)を示し始める前に現れる可能性があるため、血液化学のモニタリングは重要です。いくつかの危険因子がある患者の場合、医療チーム全体が再栄養症候群の可能性を認識しており、その兆候と症状について教育を受けていることが重要です。
ひどい栄養失調の場合は、病院へ入院して、栄養補給と水分補給のプロセスを開始する可能性があります。
このようにして、医師はテストを使用して、再摂食症候群の兆候がないかどうかを綿密に監視できます。これらのテストの一部は、複数回実行する必要がある場合があります。モニターを着用するか、病院にいる間は常にバイタルサインを監視し、変化があった場合は医療チームに通知するマシンに接続する必要があります。
医療検査
あなたを世話している医療チームは、いくつかのタイプのテストを使用して、再栄養症候群の兆候を監視します。これには、脈と血圧のチェック、気分や痛みがあるかどうかの質問、血液サンプルの採取によるグルコース、ナトリウム、カリウムなどの電解質のレベルのチェックが含まれます。
さらに、医療チームは、摂取した栄養分と水分量(摂取量)と排泄量(排出量)を追跡し、体温を測定し、体重を測定するか、体重を評価するための測定を行い、ポートのケアを行いますまたはあなたが持っているIV、特にあなたが輸液とチューブを通して栄養を摂取している場合(経腸または非経口栄養)。
処理
再摂食症候群が発生した場合、医療チームは生命を脅かす不均衡を是正するために迅速な行動をとる必要があります。栄養失調の人の健康が安定したら、それ以上の合併症を防ぐために治療計画を変更する必要があります。
栄養失調の期間が過ぎた後、人がリフレと水分補給をしているとき、そのプロセスはゆっくりと慎重であり、体が調整するのに十分な時間を与えることが重要です。人が経管栄養を必要とする場合、医師は通常、水分が十分にあり、電解質の不均衡がないことを確認しようとします。また、欠乏症(特にチアミン欠乏症)を矯正するために、ビタミンを補給することもあります。
一人一人が彼らの栄養ニーズを決定するために医師のチームによって注意深く評価される必要があります。彼らの体液のニーズは異なり、別々に評価されます。
一般に、入院中の重度の栄養失調患者に対する最も安全な再給餌率は、目標カロリー摂取量の約半分から始まり、摂取するカロリー数を徐々に増やしています。
人の栄養失調の根本的な原因によっては、他の介入が必要になる場合があります。たとえば、がんの人は化学療法と放射線の同時治療が必要な場合があり、糖尿病の人はインスリンのモニタリングについて教育する必要がある場合があります。また、摂食障害のある人は回復の一環としてメンタルヘルスの専門家と協力することがよくあります。
医師が人の栄養失調の原因を特定していない場合、または治療が困難な栄養失調の発作を繰り返している場合、最良の治療方針を決定し、潜在的な深刻で長期的な合併症を防ぐために追加の医学的調査が必要になります。
患者が栄養失調の治療を受けたら、通常、再栄養後の体重と栄養の維持には、医師チームと関連する医療専門家が必要です。栄養士や栄養スペシャリストは、バランスの取れた食事と、体のエネルギー需要を満たすのに十分な食事をしていることを人々が保証するのを助けることができます。彼らは彼らの体重と体重を監視し、進行中のビタミン欠乏に対処するために、かかりつけの医師または専門医の診察を定期的に受ける必要があるかもしれません。
ベリーウェルからの一言
再摂食症候群は、重度の栄養失調の人が再び食べたり飲んだりしたときに発生する、生命を脅かす可能性のある状態です。電解質の不均衡は、心臓、脳、およびその他の主要な臓器に影響を及ぼし、致命的な深刻な合併症を引き起こす可能性があります。ゆっくりと安定した水分補給とカロリー回復プロトコルを遵守することは、人の安全と健康に不可欠です。栄養失調の治療を受けた人の長期フォローアップケアには、精神保健専門家、専門家、登録栄養士など、根本的な原因に応じてさまざまな医療専門家を含める必要があります。
胃バイパス手術後の栄養失調