
コンテンツ
乳房生検は、乳がんの検査ができるように乳房組織のサンプルを採取することです。これはいくつかの方法で行うことができます。コア針生検では、超音波またはMRIガイダンスを使用できます。オープンプロシージャでは、生検で異常を確実にサンプリングするために、定位手術またはワイヤーローカリゼーションをお勧めします。全体として、生検の70%から80%はがんに陰性ですが、乳がんの素因となる良性の乳房の疾患または状態を明らかにする可能性があります。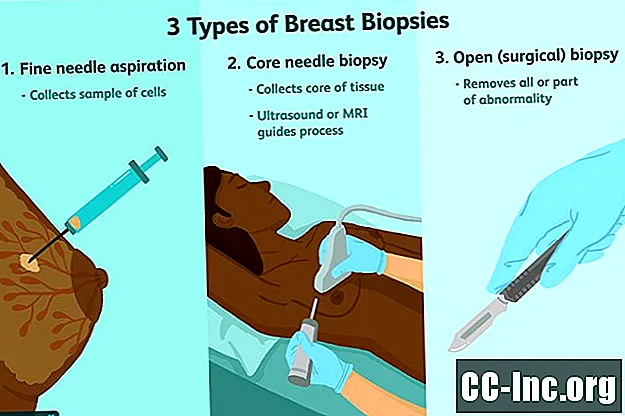
テストの目的
乳がんの症状が現れた場合、またはスクリーニング検査や追跡検査で異常が発見された場合は、マンモグラム、乳房超音波、乳房MRIなどの乳房生検が推奨されます。
生検を必要とする可能性のある乳がんの症状には次のものがあります:
- 乳房のしこり
- 胸のへこみ
- 乳房にオレンジの皮のような外観
- 乳房の皮膚肥厚
- 乳首の収縮などの乳首の変化
- 乳頭分泌物
- 胸の赤い発疹や傷
- 胸の静脈を拡大する
- 乳房のサイズ、形、または体重の変化
- 脇の下のリンパ節の拡大
生検の必要性を示唆する可能性のある画像検査の所見には、以下が含まれますが、これらに限定されません。
- マンモグラムでの微小石灰化または紡錘形の腫瘤の存在
- 乳房超音波の固形または部分的に固形のしこり
- 乳房MRIの境界が不規則な腫瘤
生検は、女性だけでなく男性の乳がんの検出にも使用できます。
強い家族歴や乳がんに関連する遺伝子変異を持っている女性など、乳がんを発症するリスクが高い女性は、MRIとマンモグラムの組み合わせでスクリーニングされることがよくあります。 2018年に発表された調査によると JAMA内科、マンモグラムスクリーニングよりもMRIスクリーニングにより多くの生検が行われますが、これらの生検は乳癌陽性となる可能性が低くなります。
それほど一般的ではありませんが、人が体の別の領域(骨、肝臓、肺、脳など)への転移のために乳癌と最初に診断されたときに乳房生検が行われることがあります。
試験や画像検査では 提案する 乳がんが存在する場合、診断を下すだけでなく、がんの種類やその他の特性を決定するために、最終的に生検が必要です。
乳がんの診断方法乳房生検の種類
乳房生検はいくつかの方法のいずれかで行われることがあります:
- 細針吸引: これは、細胞のサンプルを収集するために皮膚を通して細い針を挿入することを含みます。液体で満たされた嚢胞と固形の腫瘤を区別するのに特に役立ちます。
- 針生検: これには、細い針の生検よりも大きな針を使用する必要があり、細胞の集まりではなく、組織のコアを除去します。多くの場合、ガイダンスとして超音波またはMRIを使用して行われます。
- オープン(外科的)生検: 開腹生検は、切開(異常の一部の除去を含む)または切除(異常のすべてを除去)の場合があります。
画像で異常が見られても感じられない場合は、超音波ガイダンス、MRIガイダンス、定位法(定位乳房生検)、またはワイヤーローカライゼーションが必要であり、生検が異常な領域から確実にサンプルを採取するようにします。
炎症性乳がんまたは乳頭のパジェット病が疑われる場合は、皮膚生検または乳頭生検も行われることがあります。
これらの手順はいくつかの点で異なり、どの医師があなたに最も適切かを判断するのに医師が役立ちます。
制限事項
細針生検では、細胞が悪性(癌性)である場合、通常、腫瘍のグレード(侵攻性)を判断することはできません。がんが原位置か浸潤性か;または受容体(エストロゲン受容体など)が陽性か陰性か。
穿刺吸引またはコア針生検の結果が不明確な場合、または結果が陰性であってもがんを除外できない場合は、追加情報を提供できるため、通常、オープン生検が推奨されます。ただし、外科的生検では、切除する組織の量に応じて、乳房の瘢痕化や外観の損傷を引き起こす可能性があります。
すべてのタイプの乳房生検は、偽陽性および偽陰性のリスクを伴います。
偽陰性は、がんが存在するが生検がそれを検出できない場合に発生します。穿刺吸引では一般的であり、開腹手術生検では一般的ではありませんが、全体として、リスクは比較的低くなります。検査で乳房の腫瘤が感じられない場合、偽陰性はより一般的です。
偽陽性の結果は、生検が実際にはないががんが存在することを示唆している場合に発生します。 2015年に発表された調査で ジャマ、乳房生検の17%で偽陽性の所見が認められました。偽陽性の診断は、浸潤がんでは発生する可能性が低く、より一般的には非浸潤性乳管がん(DCIS)および異型過形成で見られます。
リスクと禁忌
他の医療処置と同様に、生検には潜在的なリスクと、処置を行わない理由が含まれています。
潜在的なリスク
細胞や組織を集めるために皮膚から乳房への通路が作られるので、出血と感染はあらゆるタイプの乳房生検の潜在的なリスクです。
また、細い針やコアの生検に使用される針が肺に侵入し、気胸(肺の虚脱)を引き起こすリスクは非常にわずかです。これは、生検部位が乳房の非常に深い場合によく見られます。
さらに、コア針生検では、針の軌跡に沿って腫瘍細胞が「播種」(流出)され、転移のリスクが高まるという小さなリスクがあります。 15件の研究の2009年のレビューでは、別の形態の乳房生検とは対照的に、この手技を受けた女性の生存率に差は見られませんでしたが、2017年の研究では、コア針生検は5〜15個の遠隔転移の発生率が高いことがわかりました診断から数年後、穿刺吸引生検を受けた人と比較して。
局所麻酔および全身麻酔に関連するリスクも、該当する場合、可能性があります。
全身麻酔のリスク禁忌
抗凝血剤の使用は生検に対して比較的禁忌です。つまり、検査の利点と出血のリスクを比較検討することが重要です。アドビル(イブプロフェン)のように、手順の前に数日間停止します。
一部の人々の乳房生検を除外するかもしれない他の考慮事項は次のとおりです:
- 母乳育児をしている女性では、一部の処置で乳瘻が発生する可能性が高くなります。
- シリコーン乳房インプラントの女性では、コア針生検は勧められないかもしれません。
- 病変が胸壁の近くにある場合、コア針生検で真空補助を使用しても効果がない場合があります。
- 定位生検に使用されるテーブルは、しばしば300ポンドの重量制限があります。
- 定位的局在には放射線が含まれ、妊婦の利益とリスクを慎重に比較検討する必要があります。
テスト前
あなたの医者が乳房生検を勧めるとき、彼女はそれがあなたのために示されていると彼女が考える理由と潜在的なリスクについて話し合います。彼女はあなたがあなたの乳房に対して行った以前の手順とあなたが管理している健康状態について尋ねます。特に、月経歴、妊娠歴、乳がんやその他のがんの家族歴など、乳がんのリスク要因を確認します。
タイミング
乳房生検に必要な時間は、使用する特定のタイプによって異なります。しこりを触診できる場合(医師が感じた場合)の針生検では、わずか5〜10分かかります。コア生検は15〜30分かかることがよくありますが、超音波またはMRIガイダンスが必要な場合はさらに時間がかかることがあります。
オープンな生検では、検査と準備および回復時間を考慮して、数時間を確保する必要があります。ワイヤーの定位または定位手順が行われる場合、手術の前にさらに1時間以上かかることがあります。
ロケーション
針生検またはコア生検は診療所で行われますが、超音波ガイダンスが必要な場合、これらの手順は通常放射線科で行われます。切開手術生検の場合、この手順は通常、外来の手術センターで行われるか、病院で外来で行われます。
なにを着ればいい
生検手順の前に、服を脱いでガウンに着替えるように求められます(通常は、上半身から針またはコア生検を行います)。その後、サポート力のあるブラジャーをすることはできますが、おそらく24時間ほど着用することをお勧めします。
飲食
通常、針またはコア生検では、この点に関して制限はありません。外科的生検では、手順の前日の数時間または午前0時以降は何も食べたり飲んだりしないように求められます。
薬
手順の前に服用している薬については、医師に相談してください。抗凝血剤を服用している場合は、数日間中止する必要があるかもしれませんが、これはこれらの薬を処方している医師とリスクについて話し合った後にのみ行うべきです。
一部の市販薬(イブプロフェンやアスピリンなど)だけでなく、一部のビタミンや栄養補助食品も、血液を薄める可能性があることに注意してください。これらの準備は、生検の1週間以上前に中止する必要がある場合があります。
喫煙
喫煙した場合、生検の前に禁煙することで感染のリスクを減らし、創傷治癒を改善します。手順の前に1〜2日さえ喫煙を控えることは、利点があるかもしれません。(喫煙を止めることは生検だけでなく重要です.2017世代研究を含むいくつかの大規模な研究では、喫煙が乳がんの重要な危険因子であることが示唆されています)
費用と健康保険
ほとんどの民間保険会社とメディケアは、必要に応じて乳房生検の費用を負担します。一部の保険会社では、または特別な手法が推奨される場合は、事前の承認が必要になる場合があります。
持っていくもの
診療当日に保険証をご持参ください。画像検査や以前の生検報告書をご持参いただくようお願いする場合があります。ほとんどの場合、書面ではなく、実際のフィルムまたはマンモグラムなどの画像検査のCDを持参するよう求められます。
予約が遅れた場合に備えて、本、雑誌、または別のアイテムを持参して楽しませるのは常に良い考えです。
その他の考慮事項
外科的生検を受ける場合は、家まで送ってくれる仲間を連れて行く必要があります。生検が全身または局所麻酔下で行われる場合でも、全身ではなく、リラックスするために受ける薬は運転を妨げることがあります。
テスト中
針またはコア生検では、通常、医師だけでなく看護師または技術者も診察します。開腹生検では、手順の前に看護師(および多くの場合、医師や麻酔科医)があなたに話しかけます。手術室には、スクラブナース、あなたの外科医、あなたの外科医の助手(もしあれば)、あなたと一緒に滞在する看護師の麻酔医、そしてあなたの進行状況を監視する麻酔科医を含む数人の看護師がいます。
事前テスト
服を着替えた後、医師は質問があるかどうか尋ねます。また、手順の目的と潜在的なリスクを理解していることを示すインフォームドコンセントフォームに署名するよう求められます。
生検を行う場合は、看護師がIVを配置し、心拍数と血液中の酸素レベルを記録するモニターを取り付けます。全身麻酔を行う場合、麻酔科医はあなたに話しかけ、あなたやあなたの家族の誰かが過去に麻酔で経験した問題について尋ねます。
テスト全体
乳房生検の手順自体は、持っている生検の種類によって異なります。
それにもかかわらず、定位乳房生検手順が使用される場合、人は通常、乳房がテーブルの特別な穴にぶら下がった状態で胃に横になります。デジタルマンモグラム画像はさまざまな角度から撮影され、乳房の3次元ビューを作成します。正確な場所が定義されると、針生検が行われるか、またはその領域がワイヤーでマークされて生検が行われます。
細針生検(FNA)
針を細かく吸引すると、皮膚が消毒剤で洗浄され、細長い針がしこりや異常な領域に配置されます。次に、シリンジを取り付けて吸引を行います。嚢胞などの体液が存在する場合は、それが取り除かれます。単純な嚢胞では、しこりが完全に消える場合があります。しこりが固い場合、細胞のコレクションが収集されます。サンプルが取得されたら、シリンジを取り外し、その領域を包帯で覆います。
コア針生検
コア針生検では、皮膚を消毒し、リドカインで局所麻酔します。次に、皮膚に小さな切り込みを入れ、針(FNAに使用されるよりも大きい)を皮膚から腫瘤に挿入します。しこりを触診できる場合でも、これはしばしば超音波(またはMRI)ガイダンスで行われます。針が胸に入る間、圧力や引っ張り感を感じることがあります。
医師が針が正しい領域にあることを確認したら、スプリング式の器具を使用して、粒子サイズの組織サンプルを採取します。多くの場合、4〜8個のコアサンプルが取得されます。それが行われると、クリップが生検の領域に配置されることが多く、将来のマンモグラムまたは手術中にそのように識別できるようになります。 (MRIが必要な場合、このクリップは問題になりません。)クリップを配置したら、針を取り外し、創傷に数秒間圧力をかけてから包帯を適用します。
真空補助コア生検は、真空が中空針に取り付けられる代替手順です。通常、典型的なコア生検よりも多くの組織サンプルを取得します。
外科的(オープン)生検
手術室では、仰向けに寝るように求められ、カーテンが頭と手術野の間に置かれることがあります。手順は、全身麻酔または鎮静とその後の局所麻酔のいずれかで行うことができます。
乳房は、フィールドを無菌状態に保つために配置された消毒剤と外科用ドレープで洗浄されます。起きている場合は、局所麻酔薬が最初に気になる部分の皮膚に注入され、次に乳房の奥深くに注入されます。外科医がより多くのリドカインを注入すると、針が皮膚に刺さったときにつまみを感じ、胸の痛みを感じることがあります。全身麻酔を使用すると、手術中ずっと眠ることができます。
眠った後、または乳房が麻痺しているとき、外科医は乳房の気になる部分を切開します。目が覚めている場合、組織の一部を取り除くときに圧力と引っ張りの感覚を感じることがあります。これは、腫瘤の一部(切開生検)または腫瘤全体と腫瘤を取り囲む組織の縁(切除生検)のいずれかです。
手技が完了すると、縫合糸と包帯を当てて切開部を閉じます。
事後テスト
収集されたサンプルは、テストが完了した後、レビューのために病理学者に送られます。
針またはコア生検では、針が入った部位に圧力がかかります。しばらく監視され、快適になったらすぐに家に戻ることができます。
外科的生検では、目覚めるまで回復室で観察されます。あなたはクラッカーとジュースを与えられるかもしれません。完全に目が覚め、快適になると、モニターが外れ、家に帰ることができます。
テスト後
針またはコア生検では、針が入った領域を清潔で乾燥した状態に保つように求められ、1〜2日で包帯を取り除くようにアドバイスされる場合があります。一部のあざや痛みは正常です。そしてあなたの医者はあなたがあなたのブラジャーで寝ることをあなたに数日間その場所に圧力をかけ続けることを勧めるでしょう。最初の数日間は激しい活動を避けることが最善です。
開腹生検では、医師とフォローアップするまで、手術用包帯をそのままにしておくように求められることがあります。一部の医師は、コンプレッションを提供し、あざを軽減するために、24時間ブラを着用することを勧めています。
この間、入浴やシャワーは避けてください。ただし、スポンジバスを使用して、洗面台または浴槽で髪を洗うこともできます。生検の脇の腕が痛いので、助けが必要かもしれません。
副作用の管理
術後の症状が最も少ないのは、穿刺吸引でよく見られ、最も多いのは生検で見られます。
生検の部位とサイズによっては、腫れや不快感が数日間発生する場合があります。アイスパックが役立つ場合があり、一部の診療所ではブラジャーに入れることができるものを提供しています。痛みを和らげるために、タイレノール(アセトアミノフェン)またはアドビル(イブプロフェン)を使用することをお勧めします。
出血に気づいたり、発熱や悪寒を感じたり、切開部周辺が赤くなったり腫れたりした場合、針や切開部からの放電に気付いた場合、または気分が悪い場合は、医師に連絡することが重要です。 。
結果の解釈
医師が電話であなたに電話するか、結果を話し合うために診療所に戻るように頼むかもしれません。生検時に予備レポートを受け取ったとしても、最終的な病理レポートと必要に応じてさらに検査を行うと、完了までに少なくとも数日かかることがよくあります。
生検結果は、陰性、陽性、または決定的ではありません。後者の場合、別の生検または他の研究が必要になることがあります。
調査結果は、レポートに次のようにリストされます。
- 正常
- 良性(非癌性)乳房の状態
- がんのリスクを高める良性の乳房の状態
- 上皮内がん
- 癌
正常
陰性の結果は、がんまたは良性の乳房の状態の証拠が存在しないことを意味します。
良性(非癌性)乳房の状態
生検では多くの異なる良性の乳房の状態が見られますが、その多くは乳がんのリスクの増加に関連していません。これらのいくつかは次のとおりです。
- 線維腺腫
- 良性の乳房嚢胞
- 脂肪壊死
- 油嚢胞
乳がんのリスクを高める良性の乳房の状態
いくつかの良性の乳房の状態は、将来乳がんを発症するリスクの増加と関連しています。これらの条件の一部は次のとおりです。
- 非定型過形成: 非定型過形成は前癌状態と見なされます。たとえば、小葉過形成の約40%の人は、診断から15年以内に浸潤癌を発症します。
- 放射状瘢痕: 放射状の瘢痕があると、乳癌を発症するリスクがおよそ2倍になります。
- 腺腫: 乳房の腺腫は良性の状態ですが、腺腫がある人は乳癌を発症する確率が約0.7倍高くなります。
上皮内癌
上皮内がんとは、乳がんと同じように見えるが基底膜を超えて広がっていない異常な細胞のグループを指します。それらはこの領域を超えて拡大していないため、それらは非侵襲的であると考えられ、異常な細胞のクラスターの除去は理論的には治療法を提供するはずです。 2種類の上皮内がんは次のとおりです。
- 非浸潤性乳管がん(DCIS)
- 上皮内小葉がん(LCIS)
ただし、浸潤がんとともに上皮内がんの領域も存在する可能性があることに注意してください。
乳癌
全体として、乳房生検の20%から30%が癌に陽性です。生検で癌が明らかになった場合、レポートは腫瘍をさまざまな方法で説明します(細針生検を除く)。
の 乳がんの種類 リストされ、以下が含まれる場合があります。
- 乳管癌: 乳管に発生する癌、乳管癌は乳癌の最も一般的なタイプです。
- 小葉がん: これは、乳房の小葉で発生し、乳がんの2番目に多い形態です。
- 炎症性乳がん
- 髄様がん、尿細管がん、粘液性がんなどのまれな形態の乳がん
の 腫瘍グレード 1と3の間の数になります。1は最も攻撃性の低い癌に使用され、3は最も攻撃性の高い癌に使用されます。
を決定するために行われる特別なテスト ホルモン受容体の状態 (腫瘍がエストロゲンおよび/またはプロゲステロン受容体陽性であるかどうか)および HER2ステータス (がんがHER2陽性かどうか)は、陽性または陰性のいずれかとして表示されます。
外科的(オープン)生検を行っている場合、病理学レポートでも 腫瘍辺縁-取り除かれたサンプルの端。すべての腫瘍がサンプル内で発見されたかどうか、または腫瘍が生検標本の端の近くにあるか、それを超えているかどうかが記録されます。
- と 負のマージン、すべての腫瘍細胞が手術標本内によく見られます(腫瘍は完全に除去されました)。
- と 外科的マージンを閉じる、腫瘍は生検サンプル内に完全に見られますが、端から3ミリメートル以内まで広がっています。
- と プラスのマージン、生検サンプルの端まで腫瘍が存在するという証拠があり、腫瘍の一部が乳房に残された可能性があります。
生検では、乳がんがリンパ節や体の離れた領域に広がっているかどうかを判断できないため、がんの病期を知ることができません。
乳がんの外科的マージンファローアップ
乳房生検後のフォローアップは、結果によって異なります。生検が陽性か陰性かにかかわらず、乳がんの強い家族歴がある場合は、遺伝子検査について医師に相談することをお勧めします。
あなたの生検が陰性である場合、あなたの医者はあなたに次のステップについて話します。癌の可能性が低く、結果が陰性である場合、彼女は定期的な乳房スクリーニングのフォローアップを勧めるだけかもしれません。スクリーニングのガイドラインが変更されており、これらは乳がんの平均的なリスクがある人のために設計されているので、あなたにとって最善の次のステップについて具体的に医師に相談することが重要です。
乳がん医師ディスカッションガイド
次の医師の予約のための印刷可能なガイドを入手して、適切な質問をしてください。

生検では腫瘍が見落とされることがあるので、しこりや画像所見ががんである可能性があると医師が判断した場合、医師は生検またはその他の検査を繰り返すよう勧めます。
あなたが良性の乳房の状態を持っている場合、フォローアップは通常、否定的な結果を持っている人と同様です。乳がんのリスクを高める良性の状態では、次のステップは予想されるリスクによって異なります。非定型過形成がある人には、タモキシフェンや予防的乳房手術などの薬物療法が推奨される場合があります。手術を受けていない人には、MRIのスクリーニングを伴う注意深いフォローアップが推奨される場合があります。
上皮内がんは乳がんと同様の手術で治療されることが多いですが、化学療法などの補助療法は通常必要ありません。
生検が癌を示している場合、最初の決定は通常、乳腺腫瘤摘出術と乳房切除術のどちらかを選択することです(マージンが明確な広範囲の切除生検があった場合を除く)。通常、手術を行う前に十分な時間があり、多くの人はこの決定をする前にセカンドオピニオンを検討したいと考えています。さらなる治療はがんの病期によって異なり、化学療法、放射線療法、ホルモン療法、および/またはHER2標的療法が含まれる場合があります。
ベリーウェルからの一言
乳がんはあまりにも一般的であり、ほとんどの人はこの病気に対処しなければならなかった人を知っています。乳房生検はがんよりも良性の変化を示す可能性が高いことを理解することが重要です。癌が発見されたとしても、それらの大部分は初期段階の腫瘍になります。これらの症例の治療は改善され、新しい選択肢は再発のリスクを大幅に低減し、多くの場合、古いものよりも侵襲性がはるかに低くなっています。転移性乳がんでも治療は改善され、平均余命は伸びています。